2014年济南市职工医保7大变化 普通门诊统筹惠及183万参保职工
- 2014-04-08
- 济南齐鲁花园医院
- 医保办公室
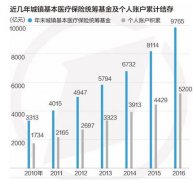
2014年3月22日,济南市《济南市职工基本医疗保险办法》于市政府第47次常务会讨论通过,自4月1日正式颁布实施。《办法》实施细则、普通门诊统筹办法等几个配套文件同步制定出台。这些新政策的实施对济南183万参保职工将带来7大变化,其中,每月多交14元全年门诊看病最高能报销2400元,异地结算流程调整可实现即时结算。
变化一:普通门诊看病将能报销了,每月多交14元全年门诊看病最高能报销2400元
在原政策规定下,参保人员普通门诊(门规病种除外)医疗费用均由个人负担,从权利和义务对应原则看,有失公平,也导致出现参保人“挤门规”等问题。
实行门诊统筹后,参保人普通门诊发生的医疗费将纳入统筹报销范围。普通门诊统筹、住院和门诊规定病种待遇形成了较为完整的基本医疗保险待遇支付体系,医保待遇扩大到了全体参保人员,所有疾病也都纳入了统筹支付范围,在提高济南市医疗保障水平的同时,促进了社会公平。
济南市职工医保门诊统筹政策主要包括四个方面:
一是资金筹集。门诊统筹资金由统筹基金和个人缴费共同承担,其中个人缴费部分按每人每月10元的标准筹集,同时大额医疗费救助金缴费标准由原每月4元提高到8元。
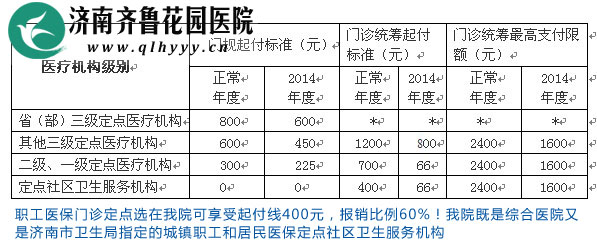
二是起付线。一个医疗年度内,市三级(含部队三级,下同)定点医疗机构起付线为1200元,二级及一级定点医疗机构700元,定点社区卫生服务机构400元,起付标准以下的费用由个人账户支付或个人现金支付;
三是报销政策。年内普通门诊最高支付限额2400元,其中统筹基金报销1600元,大额医疗费救助金报销800元。起付线以上、最高支付限额以下的费用,市三级、二级及一级和定点社区卫生服务机构分别报销35%、55%和60%,建国前老工人报销比例提高5个百分点;四是普通门诊统筹的支付范围,按照保基本原则和参照其他地市做法,普通门诊统筹执行《国家基本药物目录》,并将一般诊疗费、基本的检查检验和治疗项目纳入支付范围。
目前,已正常享受医疗保险待遇的参保人,按照“当月参保次月享受”的原则,4月份开始缴纳普通门诊统筹资金,4月中下旬开始选择定点医疗机构,5月1日起享受相关待遇。选择定点医疗机构的时间另行通知。
变化二:门规病种减少了,取消的12个病种实行“老人老办法”
实行门诊统筹后,济南市职工医保门诊待遇上就有了“门规”和“门诊统筹”两种保障形式,从今后的功能划分上,主要方向是通过门诊统筹解决常见病、多发病等“小病”门诊看病报销问题,通过门规解决一些特殊病、“重病”门诊看病报销问题。
为此,将那些费用相对较低、能够治愈且通过门诊统筹可以基本满足需要的门规原Ⅳ类病种(包括:舞蹈病、慢性支气管炎、甲状腺功能亢进症、痛风、骨关节炎(手、髋、膝骨关节炎)、脑萎缩、甲状腺功能减退症(原发性)、结石病(泌尿系、消化系)、消化系统疾病(浅表性胃炎、萎缩性胃炎、胃溃疡、十二指肠溃疡)、椎间盘突出症、股骨头坏死病)和眼科疾病等12个门规病种予以取消,保留其余23个病种。对于取消的这12个病种,实行“老人老办法”,新《办法》实施前已经通过鉴定的参保人,待遇暂时不变;4月1日起不再受理这12个病种的新的鉴定申请,参保人可按照普通门诊统筹的政策享受待遇。
变化三:退休人员个人账户金有“保底”了,已经超过“封顶线”的保持原划账金额不变
在“统账结合”的医保制度框架下,个人账户政策与门诊待遇政策相互关联。未实行门诊统筹前,个人账户很大功能用于保障门诊看病;实行门诊统筹后,缓解了参保人门诊看病报销压力,个人负担减小,统筹基金支付压力加大。
按照国家提出的“探索通过个人账户调整等方式逐步建立职工医保门诊统筹”的要求,新《办法》按照公平性原则,对退休人员个人账户划入规定做了适当调整,按照“先扣款后保底”的原则,向弱势群体倾斜,提高低收入群体的划账水平。
具体政策为,退休人员个人账户金按照本人月基本养老金(退休金)的4%划入,实行保底封顶。其中,60周岁以下月划账金额低于50元的按50元划入,最高不超过170元;60周岁以上70周岁以下月划账金额低于60元的按60元划入,最高不超过190元;70周岁以上80周岁以下月划账金额低于70元的按70元划入,最高不超过220元;80周岁以上90周岁以下月划账金额低于80元的按80元划入,最高不超过220元;90周岁以上月划账金额低于90元的按90元划入,最高不超过220元。
“保底封顶”金额,是指扣除了个人应缴纳的10元门诊统筹资金和8元大额医疗补助金后的标准。《办法》实施前已享受退休人员基本医疗保险待遇的参保人,其个人账户月划账金额高于相应年龄段封顶额的,划账金额保持在《办法》实施时的标准。
变化四:最高支付限额提高了,一个医疗年度内参保人发生的统筹支付范围内的医疗费用最高达44万元
《办法》对住院及门诊规定病种的最高支付限额标准由济南市上年度在岗职工平均工资的4倍增长为6倍。为此,济南市人社局同时下发《关于公布职工基本医疗保险基金最高支付限额的通知》,确定自2014年4月1日起,将职工基本医疗保险基金住院及门诊规定病种的最高支付限额由9万元提高到24万元,加上大额救助金的保障额度20万,济南市职工医保最高支付限额达到44万元,更好保证了大病患者的医疗需求。
变化五:医疗保险年度改变了,与自然年度保持一致
原政策规定,医保年度为每年的4月1日至翌年的3月31日。在新《办法》中,将医保年度调整为每年的1月1日至12月31日,与自然年度、会计年度保持一致。这一调整意味着2014医保年度只剩9个月(门诊统筹待遇享受期只有8个月)的时间,为保证参保人医疗待遇,门诊规定病种、门诊统筹年内起付标准、最高支付限额将临时按比例予以调整,下一年度恢复全额标准。(见下表)
变化六:异地结算的流程调整了,可实现即时结算
为适应省内异地联网结算的要求,《办法》对异地转诊转院人员、长驻外地工作人员、异地安置退休人员以及临时在外地突发急症住院人员的费用结算流程进行了调整。
具体有三种情况:第一,需异地转诊转院治疗的参保人,应由三级甲等定点医疗机构或市级以上定点专科医疗机构组织专家会诊,并提出建议,由定点医疗机构医疗保险管理部门填写转诊转院备案表。
异地转诊转院转入医疗机构属于异地联网即时结算医疗机构的,参保人应持转诊转院备案表到社会保险经办机构备案,出院时医疗费用即时结算;不属于异地联网即时结算医疗机构的,医疗费用先由参保人垫付,出院后由管理单位凭转诊转院备案表、有效费用单据、病历首页复印件、医嘱单复印件、汇总费用明细等材料及时到社会保险经办机构报销。
参保人未按规定办理相关手续而自行转诊转院的,统筹基金不予支付其医疗费用。
第二,长驻外地工作人员和异地安置退休人员的门诊规定病种和普通门诊统筹医疗费用,由管理单位凭门诊处方、病历、有效费用单据和费用清单到社会保险经办机构报销。
长驻外地工作人员和异地安置退休人员在外地医疗机构住院的,所选医疗机构属于异地联网即时结算医疗机构的,参保人住院时应当向社会保险经办机构备案,出院时医疗费用即时结算;不属于异地联网即时结算医疗机构的,医疗费用先由参保人垫付,出院后由管理单位凭有效费用单据、病历首页复印件、医嘱单复印件、汇总费用明细等材料及时到社会保险经办机构报销。
第三,参保人临时在外地突发急症住院治疗的,只能报销其中一所医疗机构的医疗费,如出现多所医疗机构的医疗费单据,必须附有相应转诊证明。参保人入院后须及时告知管理单位,由管理单位于参保人入院后五个工作日内书面告知社会保险经办机构。医疗费用先由参保人垫付。出院后,由管理单位凭有效费用单据、病历首页复印件、医嘱单复印件、汇总费用明细、出入院记录复印件、相关检查检验单复印件等材料及时到社会保险经办机构报销。
变化七:违规行为细化明确,处罚力度进一步加大
《办法》对用人单位、参保人以及医疗机构和零售药店的行为作出了禁止性规范,并规定了相应的法律责任。违规责任的细化,对于保障济南市职工基本医疗保险事业的健康发展将起到重要的作用。
首先,用人单位或者个人不得有下列骗取基本医疗保险待遇的七种行为:
1.伪造劳动关系或者冒用他人个人资料参加基本医疗保险;
2.冒用、伪造参保人身份或者基本医疗保险有关凭证在定点医疗机构和定点零售药店就医购药;
3.通过重复就诊或者伪造、变造、涂改病历、处方、报销凭证、单据或者有关证明材料,骗取基本医疗保险待遇;
4.将个人基本医疗保险凭证出借给他人使用,或者通过有偿转让诊疗凭证、结算单据,进行基本医疗保险费用结算;
5.变卖使用基本医疗保险基金所得药品或者医用材料;
6.利用个人账户金套取现金;
7.以其他手段骗取基本医疗保险待遇的行为。
违反上述规定的,由社会保险行政部门责令退回骗取的基本医疗保险基金,并处以骗取金额二倍以上五倍以下罚款。
第二,定点医疗机构和定点零售药店及其工作人员应当严格执行基本医疗保险药品目录、诊疗项目、医疗服务设施范围和支付标准。为参保人使用基本医疗保险目录范围外药品、材料或者提供基本医疗保险目录范围外的服务时,应当事先征得参保人的同意。违反本规定给参保人造成经济损失的,由定点医疗机构、定点零售药店承担赔偿责任。
第三,定点医疗机构和定点零售药店不得有下列八种行为:
1.违反疾病诊疗常规、技术操作规程,有超出诊疗必要限度的过度检查、用药、治疗等违规行为,造成医疗资源浪费和基本医疗保险基金损失;
2.采取伪造病历挂床住院、虚假住院或者以伪造、变造证明材料等违法手段骗取基本医疗保险基金;
3.使用基本医疗保险基金支付非参保人本人的医疗费用,或者将基本医疗保险结算信息系统提供给非定点医疗机构或零售药店使用;
4.将不符合出入院或者转院标准的病人安排出入院或者转院,分解住院次数或者故意延长病人住院时间,造成基本医疗保险基金损失;
5.无正当理由拒绝为参保人提供医疗服务,将属于基本医疗保险统筹基金支付的医疗费用转由参保人个人支付;
6.不按外配处方配药,串换药品、诊疗项目、医用材料或将基本医疗保险基金支付范围外的医疗费用由基本医疗保险基金支付;
7.利用参保人个人账户金套取现金;
8.其他骗取基本医疗保险基金或者造成基本医疗保险基金损失的行为。
违反本规定的,社会保险经办机构对其违规行为所产生的医疗费用不予支付,已经支付的予以追回,并视情与其暂停结算或解除协议;由社会保险行政部门对其处以骗取金额二倍以上五倍以下罚款;情节严重的,取消定点资格。